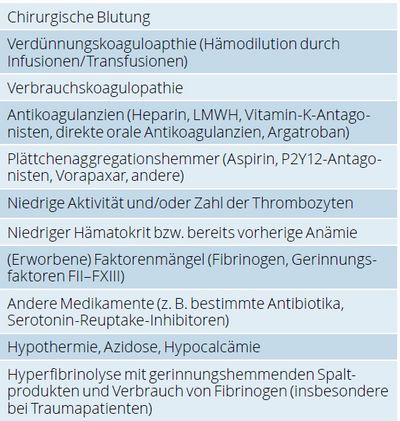
Gerinnungsstörungen, insbesondere Blutungen, begleiten chirurgische Eingriffe seit deren Beginn. Bei immer komplexeren Eingriffen und oft älteren multimorbiden Patienten haben sowohl die chirurgischen Techniken wie auch die Behandlungsmöglichkeiten von intra- und postoperativen Gerinnungsstörungen erhebliche Fortschritte gemacht. Im Vordergrund steht dabei zunächst oft die Frage, ob die Blutung während oder nach der Operation eine direkte Folge des chirurgischen Eingriffs ist („chirurgische Blutung“) oder ob es zu einer Hämostasestörung kommt, die auf eine oder mehrere andere Ursachen (Tab. 1) zurückgeht.
Der Zeitdruck für mögliche Interventionen ist hoch, da Blutungen potentiell sehr gefährlich sein können und die Vorgehensweise je nach Art der Störung(en) andere Schritte verlangt. Insbesondere eine Reexploration bei Verdacht auf eine chirurgische Blutung ist aufwendig und für den Patienten sehr belastend. Sie verlängert den Klinikaufenthalt des Patienten und verursacht damit hohe Kosten. Im Rahmen einer aktuellen Studie wurde gezeigt, dass das Risiko von Blutungen nach Operationen (nicht-herzchirurgische Eingriffe) die häufigste Todesursache darstellt, allerdings nur selten auf dem OP-Tisch, sondern meist unmittelbar danach [1]. Daher ist ganz offensichtlich das Management der Hämostase essentiell, und das erfordert Blutuntersuchungen.