Invasive Mykosen stellen eine lebensgefährdende Komplikation für immunsupprimierte Patienten dar. Deshalb kommen neben der zeitaufwendigen Histopathologie und Kultur zunehmend molekularbiologische und andere schnelle Nachweisverfahren zum Einsatz.
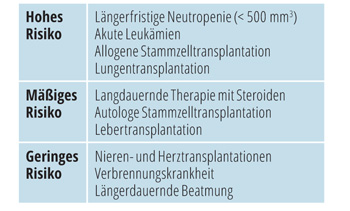
Für alle immunsupprimierten Patienten besteht ein erhöhtes Risiko für Pilzinfektionen (Tab. 1). Während bakteriell oder viral bedingte Erkrankungen mehr oder weniger akut verlaufen und deshalb meist rasch diagnostiziert werden können, beginnen invasive Mykosen in der Regel als „Fieber unklarer Ursache“. Bis die Diagnose gestellt und mit einer gezielten antimykotischen Therapie begonnen werden kann, vergeht in der Regel viel zu viel Zeit.
Die meisten dieser Infektionen werden von Candida albicans und Aspergillus fumigatus verursacht. Zunehmend sind aber auch andere Candida-, Aspergillus- und Nicht-Aspergillus-Arten zu finden. Diese Vielfalt macht die korrekte Keimidentifikation und Auswahl des geeignetsten Animykotikums schwierig, denn jede Spezies besitzt ihr eigenes Empfindlichkeitsprofil.
Die Deutsche Gesellschaft für Hämatologie und Medizinische Onkologie (DGHO) bietet in ihren Leitlinien zu hämatologischen Neoplasien auch Empfehlungen für ein rationales Vorgehen bei der Prophylaxe, Diagnostik und Therapie invasiver Mykosen. Probleme bereiten die infrage kommenden Pilz-Spezies vor allem deshalb, weil geringe Mengen Candida zur natürlichen Haut- und Schleimhautflora gehören und alle Arten von Schimmelpilzen in der Umwelt ubiquitär verbreitet sind. Ein Kubikmeter Luft kann beispielsweise über 106 Pilzsporen enthalten.
Als beweisend für eine Pilzinfektion gilt der Erregernachweis nur, wenn er aus einem primär sterilen Gewebe erbracht werden kann. Bei anderen Quellen ist eine Kontamination oder Besiedelung nie ganz auszuschließen, sodass ein Infektionsverdacht nur als „wahrscheinlich“ oder „möglich“ klassifiziert werden kann. Tab. 2 gibt einen Überblick über die empfohlenen Untersuchungsmaterialien in Abhängigkeit von Erreger und bevorzugter Lokalisation.