Kongressbericht als PDF downloaden.
Schwerpunkt auf dem frühen Mammakarzinom
San Antonio Breast Cancer Symposium 2015
Die Behandlung des frühen Mammakarzinoms fokussiert zunehmend auf neoadjuvante Therapiekonzepte. Intensiv diskutiert wurde auf dem San Antonio Breast Cancer Symposium (SABCS) im Dezember 2015 die Bedeutung der pathologischen Komplettremission (pCR). Unstreitig scheint, dass die pCR für die einzelne Patientin eine hohe prognostische Relevanz hat und für eine günstigere Prognose steht. Dies lässt sich jedoch auf Studienebene nicht zweifelsfrei darstellen.
GeparSixto-Studie bestätigt pCR als Surrogatmarker für klinische Studien
Ausgangspunkt für die Diskussion um den Stellenwert der pCR waren die divergierenden Ergebnisse der deutschen GeparSixto-Studie und der US-amerikanischen CALGB 40603-Studie. In beiden Studien ging es unter anderem um den neoadjuvanten Einsatz von Carboplatin zusätzlich zu einer Anthrazyklin/Taxan-basierten Chemotherapie bei Patientinnen mit frühem tripel-negativem Mammakarzinom (TNBC: ER-, PR-, HER2-).
In der GeparSixto-Studie hatte sich für das Kollektiv der TNBC-Patientinnen eine statistisch signifikant höhere pCR-Rate (pCR: ypT0/ypN0) gezeigt, wenn die Patientinnen zusätzlich zur neoadjuvanten Anthrazyklin/Taxan-basierten Chemotherapie (Paclitaxel, liposomales Doxorubicin plus Bevacizumab) Carboplatin erhalten hatten (pCR: 53,2% vs. 36,9%;
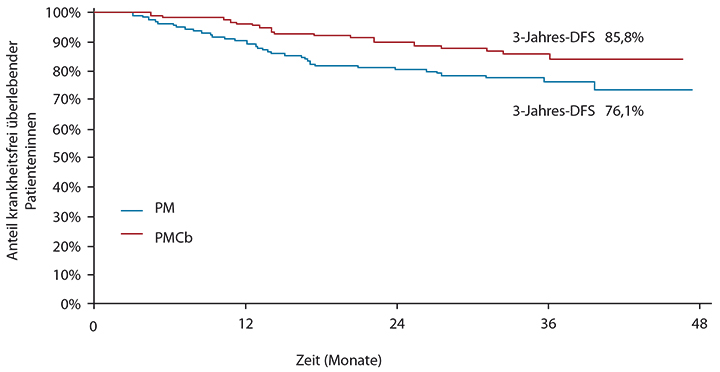
p = 0,005). Die in San Antonio vorgestellten Daten basieren auf einer medianen Nachbeobachtungszeit von 35 Monaten. Sie zeigen, dass sich die um absolut 17,4% höhere pCR-Rate in einem prognostischen Vorteil für die Patientinnen niederschlägt. Nach drei Jahren waren noch 85,8% der Patientinnen aus dem Carboplatin-Arm ohne Rezidiv am Leben im Vergleich zu 76,1% der Patientinnen im Kontrollarm ohne Platin (p = 0,0350; Abb. 1). Das relative Risiko für Rezidiv oder Tod wurde damit fast halbiert (HR 0,56). Die Ergebnisse der GeparSixto-Studie untermauern den Stellenwert der pCR-Rate als Surrogatmarker für eine verbesserte Prognose.
CALGB-Studie: keine Evidenz auf Studienebene
Die randomisierte 4-armige Phase-II-Studie der CALGB hat dieses Ergebnis nicht bestätigt. Hier hatten die TNBC-Patientinnen neoadjuvant Paclitaxel (wöchentlich) gefolgt von vier dosisdichten Zyklen Doxorubicin/Cyclophosphamid (AC, Kontrollarm) erhalten. In den drei experimentellen Armen wurde zusätzlich zu Paclitaxel alternativ Bevacizumab, Carboplatin oder Carboplatin/Bevacizumab ergänzt.
Zwar erhöhte auch in dieser Studie sowohl die zusätzlich Carboplatin-Gabe als auch die zusätzliche Gabe von Bevacizumab die pCR-Rate (ypT0/is ypN0) statistisch signifikant. Nach drei Jahren waren noch 86% der pCR-Patientinnen ohne Rezidiv versus 62% ohne pCR
(p < 0,0001). 93% der pCR-Patientinnen waren noch am Leben versus 73% der nicht-pCR-Patientinnen (p < 0,0001). Aber: Anders als in der GeparSixto-Studie ließ sich nicht zeigen, dass man die pCR als Surrogatmarker dafür nutzen kann, unterschiedliche Regimes – mit/ohne Carboplatin bzw. mit/ohne Bevacizumab – hinsichtlich ihrer prognostischen Effektivität zu vergleichen.
Nach Aussage der Autoren ist die Studie nicht ausreichend gepowert, um den medianen Überlebensvorteil oder den Vorteil beim medianen rezidivfreien Überleben der zusätzlichen Gabe von Carboplatin oder Bevacizumab zuordnen zu können. Der Stellenwert sowohl von neoadjuvantem Carboplatin als auch von neoadjuvantem Bevacizumab beim frühen TNBC bleibt, so das Fazit der Autoren, weiterhin offen.
Carboplatin beim BRCA-mutierten Mammakarzinom
Zurück zur GeparSixto-Studie: Hier hatten laut Subgruppen-Auswertung die TNBC-Patientinnen mit BRCA-Keimbahnmutation (gBRCA-mt) – bei allerdings kleiner Fallzahl – keinen signifikanten pCR-Vorteil von der zusätzlichen Carboplatin-Gabe (p = 0,413), wohl aber die gBRCA-Wildtyp-Patientinnen. Die pCR-Rate der Wildtyp-Patientinnen stieg von 33,1% auf 50,8% bei zusätzlicher neoadjuvanter Carboplatin-Gabe (OR 2,09; p = 0,005). Der signifikante pCR-Vorteil übertrug sich für die Wildtyp-Patientinnen in ein substanziell längeres medianes krankheitsfreies Überleben (DFS). Die Studiendaten zeigen darüber hinaus eine klare Korrelation zwischen pCR und krankheitsfreiem Überleben. Denn: Unabhängig vom gBRCA-Status hatten die pCR-Patientinnen eine deutlich günstigere Prognose.
Die Daten der GepaSixto-Studie weisen die pCR-Rate nicht nur als Surrogatmarker für klinische Studien aus, sondern bedeuten auch eine Kehrtwende in dem Sinne, dass auch TNBC-Patientinnen ohne BRCA-Mutation von Carboplatin profitieren.
WSG-ADAPT-Studie: hohe pCR-Rate beim TNBC mit Carboplatin/Taxan
Weitere Studiendaten aus Deutschland stützen den Stellenwert von Carboplatin beim TNBC in der Neoadjuvanz. In der randomisierten Phase-II-Studie ADAPT der Westdeutschen Studiengruppe (WSG) erreichte die neoadjuvante Behandlung mit Carboplatin plus Taxan bei Patientinnen mit frühem TNBC ebenfalls eine hohe pCR-Rate. Als Taxan wurde das Albumin-gebundene nab-Paclitaxel eingesetzt.
Die 336 Patientinnen mit TNBC (cT1c-4c) wurden in zwei Studienarme randomisiert und mit dem Taxan nab-Paclitaxel (125 mg/m² und Woche) plus alternativ Carboplatin (AUC 2/Woche) oder Gemcitabin (1.000 mg/m², Tag 1 und 8) behandelt. Über 90% der Patientinnen hatten ein schlecht differenziertes Karzinom (G3), zwei Drittel hatten einen Tumor mit einem cT-Stadium ≥ 2 und der Proliferationsindex Ki67 lag im Mittel bei 70–75%. Primärer Endpunkt war das Erreichen einer pCR, definiert als das Fehlen von invasiven Tumorresten in Brust und Axilla (ypT0/is ypN0).
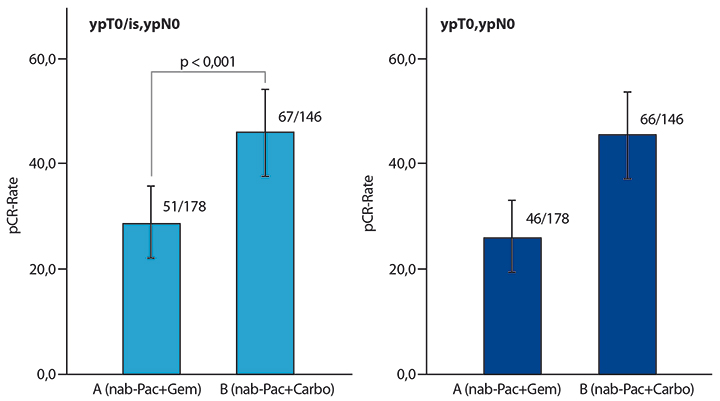
Die Ergebnisse zeigen klare Vorteile für die Kombination mit Carboplatin: 45,9% der TNBC-Patientinnen erreichten unter nab-Paclitaxel/Carboplatin eine pCR im Vergleich zu 28,7% im Vergleichsarm mit nab-Paclitaxel/Gemcitabin (p < 0,001). Rechnet man die DCIS-Anteile aus der pCR-Rate (ypT0/ypN0) heraus, ist diese fast identisch (45,2% vs. 25,8%; Abb. 2).
Eine zusätzliche Auswertung zeigt, dass Patientinnen, die frühzeitig auf die neoadjuvante Behandlung ansprachen („early responder“), signifikant häufiger eine pCR erreichten als jene mit späterem Ansprechen (44,4% vs. 19,5%; p < 0,001). Frühes Ansprechen war definiert als < 500 Tumorzellen bzw. Ki67-Abfall ≥ 30% innerhalb von drei Wochen ab Therapiebeginn. Die Korrelation zwischen frühem Ansprechen und pCR-Rate bestätigte sich auch bei separater Auswertung der Studienarme: Im Carboplatin-Arm erreichte über die Hälfte der Patientinnen mit frühem Ansprechen eine pCR (52,8%) im Vergleich zu 29,5% der Patientinnen mit späterem Ansprechen. Im Gemcitabin-Arm hatten 36,1% der „early responder“ eine pCR versus 13,5% bei späterem Ansprechen.
Die Kombination nab-Paclitaxel/Carboplatin wurde zum Teil deutlich besser vertragen als nab-Paclitaxel/Gemcitabin. Die Rate an sensorischen Polyneuropathien vom Grad 3–4 lag in beiden Armen unter 1%. Oleg Gluz, Brustzentrum am Bethesda-Krankenhaus, Mönchengladbach, der die Ergebnisse vorstellte, bewertete die pCR-Rate von 45,9% unter nab-Paclitaxel/Carboplatin als „sehr vielversprechend“ bei gleichzeitig „exzellenter“ Verträglichkeit. Die Kombination Carboplatin/Taxan sei eine deutlich besser ver-trägliche und zugleich effektive Alternative zu den neoadjuvanten Anthrazyklin-haltigen Regimes. Nab-Paclitaxel ist laut Gluz eine interessante Substanz für die Neoadjuvanz, derzeit aber für diese Indikation nicht zugelassen. Die Substanz könnte aber eine Option sein, wenn unter konventionellem Paclitaxel Probleme auftreten.
GeparSepto: nab-Paclitaxel
125 mg/m² beim TNBC effektiv und gut verträglich
Die aktuellen Ergebnisse der deutschen GeparSepto-Studie unterstreichen das. Bereits vor einem Jahr war gezeigt worden, dass hier die neoadjuvante Chemotherapie mit nab-Paclitaxel im direkten Vergleich mit konventionellem Paclitaxel, jeweils gefolgt von vier Zyklen Epirubicin/Cyclophosphamid (EC) eine signifikant höhere pCR-Rate erreicht
(OR 1,53; p = 0,001). Die pCR war streng definiert als kein residueller Tumorrest in Brust und Axilla (ypT0/ypN0). Besonders deutlich profitierten die Patientinnen mit frühem TNBC, bei denen nab-Paclitaxel die pCR-Rate auf knapp 50% fast verdoppelte im Vergleich zum Kontrollarm
(OR 2,69; p < 0,001).
Beide Taxane wurden in GeparSepto wöchentlich dosiert. Die initiale nab-Paclitaxel-Dosis von 150mg/m² pro Woche wurde jedoch nach den ersten 455 Patientinnen wegen Nebenwirkungen, speziell einer erhöhten Rate an sensorischen Polyneuropathien (PNP) vom Grad 3–4 auf 125 mg/m² pro Woche reduziert. Auf dem diesjährigen SABCS ging es um den Vergleich des relativen Unterschiedes zwischen den pCR-Raten unter nab-Paclitaxel und konventionellem Paclitaxel (80mg/m² und Woche) vor und nach diesem Amendement.
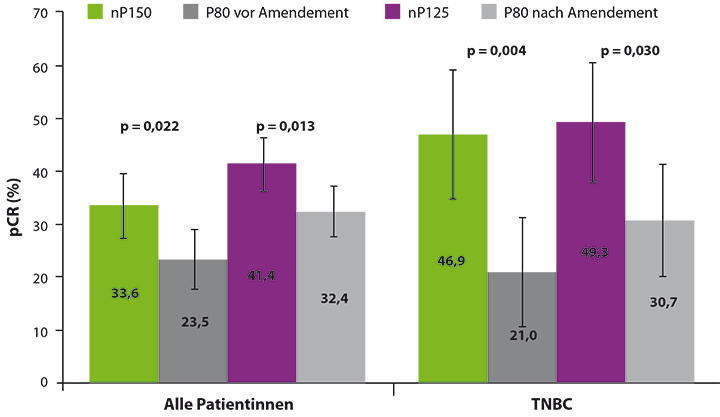
Die aktuelle Auswertung bestätigt die Dosis von 125mg/m² und Woche als genauso effektiv wie die 150 mg-Dosierung bei gleichzeitig reduzierter Nebenwirkungsrate: Die Rate der sensorischen PNP vom Grad 3–4 konnte durch die Dosisreduktion auf 8,1% reduziert und damit fast halbiert werden. Die PNP-Erholungszeit zeigt ebenfalls klare Vorteile gegenüber der initialen Dosierung mit 150 mg/m² und Woche nab-Paclitaxel. Trotz reduzierter Dosis und weniger Nebenwirkungen blieb die hohe Wirksamkeit der neoadjuvanten Behandlung mit nab-Paclitaxel erhalten: Die aktuellen Ergebnisse zeigen für das Gesamtkollektiv eine pCR-Rate von 41,4% versus 32,4% im Kontrollarm mit konventionellem Paclitaxel (p = 0,013) und für die Subgruppe der TNBC-Patientinnen eine pCR-Rate von 49,3% versus 30,7% im Kontrollarm (p = 0,030; Abb. 3). Für künftige klinische Studien empfehlen die Autoren, nab-Paclitaxel neoadjuvant mit 125 mg/m² und Woche zu dosieren.
CREATE X-Studie: Proof of principle für adjuvanten Therapiewechsel
Bei unzureichendem Ansprechen auf die neoadjuvante Therapie (keine pCR) kann die adjuvante Behandlung mit einer anderen Substanz den Patientinnen einen prognostischen Vorteil bieten. In der Phase-III-Studie CREATE-X aus Japan/Korea führte dieser Ansatz zu einem medianen Überlebensvorteil. Die mit Capecitabin weiterbehandelten Patientinnen hatten einen medianen Überlebensvorteil von absolut gut 5% nach fünf Jahren (89,2% vs. 83,9%; HR 0,60;
p < 0,01). Das Problem war die vergleichsweise hohe Toxizität und damit verbunden eine hohe Therapieabbruchrate von 18% nach sechs Zyklen und 25% nach acht Zyklen Capecitabin. Der konkrete Ansatz ist damit nicht auf den klinischen Alltag übertragbar, wohl aber das Therapiekonzept („proof of principle“). Durch das Ansprechen bzw. Nicht-Ansprechen auf die neoadjuvante Chemotherapie lassen sich möglicherweise Patientinnen identifizieren, die von einem Substanzwechsel in der Adjuvanz profitieren bzw. die eine intensivere Therapie benötigen.
ExteNET-Studie unterstützt Response-orientiertes Therapiekonzept
Der Ansatz wurde durch die placebokontrollierte Phase-III-Studie ExteNET bei Patientinnen mit frühem HER2-positivem Mammakarzinom, die nach abgeschlossener adjuvanter Trastuzumab-Therapie den oralen Tyrosinkinasehemmer Neratinib erhielten, bestätigt. Die Patientinnen hatten auf die vorangegangene neoadjuvante Therapie nicht adäquat angesprochen und keine pCR in Brust und/oder Axilla erreicht. Knapp zwei Drittel der Patientinnen waren Hormonrezeptor(HR)-positiv. Die aktuellen Ergebnisse zum krankheitsfreien Überleben nach drei Jahren zeigen einen statistisch signifikanten Vorteil für die mit Neratinib behandelten Patientinnen (90,5% vs. 88,6%; HR 0,74, p = 0,023). Besonders deutlich profitierten die Patientinnen mit HR-positivem Mammakarzinom (92,3% vs. 87,9%; HR 0,57;
p = 0,003) sowie jene mit zentral bestätigtem HER2-positivem Mammakarzinom (92,8% vs. 86,3%; HR 0,43, p < 0,001). Hauptnebenwirkung von Neratinib war die Diarrhö, die sich mit Loperamid gut handhaben ließ und die vor allem initial auftrat. Beide Studien – CREATE X und ExteNET – stützen den Response-orientierten Ansatz nach neoadjuvanter Behandlung. Die pCR wird damit immer wichtiger, um die Behandlung zu individualisieren.
SUCCESS A: mit CTCs Hochrisiko-Patientinnen identifizieren
Die in San Antonio vorgestellten Ergebnisse der SUCCESS A-Studie bei Patientinnen mit frühem Mammakarzinom unterstreichen die prognostische Bedeutung zirkulierender Tumorzellen (CTCs) im Blut von Brustkrebs-Patientinnen nach abgeschlossener adjuvanter Behandlung. Gut 40% der Patientinnen waren prämenopausal. Nach zwei Jahren wiesen noch knapp 20% der Patientinnen CTCs im Blut auf. Die CTC-Positivität war definiert als mindestens eine CTC in 21 ml peripherem Blut. Der CTC-Nachweis ging mit einer ungünstigeren Prognose einher und erwies sich sowohl für das DFS als auch für das Gesamtüberleben als signifikanter unabhängiger prognostischer Faktor (jeweils p < 0,001). Dies zeigte sich für alle untersuchten Subgruppen.
Für den CTC-Nachweis wurden 1.087 der insgesamt 3.754 Hochrisiko-Patientinnen (pN1–3 oder T2–4 oder G3 oder HR-negativ oder ≤ 35 Jahre) ausgewertet. Laut Wolfgang Janni, Ulm, der die Ergebnisse vorstellte, ist der CTC-Nachweis möglicherweise als Überwachungsmarker zu nutzen, um Hochrisiko-Patientinnen frühzeitig zu identifizieren. Der CTC-Nachweis korrelierte weder mit dem Alter oder Menopausen-Status der Patientinnen noch mit Tumorgröße, Nodalstatus, Histologie, HR- bzw. HER2-Status sowie dem Grading. Ebenfalls keine positive Korrelation konnte mit der Art der Behandlung nachgewiesen werden.
Die ungünstigste Prognose hatten Patientinnen, die bereits bei Therapiebeginn CTC-positiv waren und bei denen auch nach zwei Jahren CTCs nachgewiesen wurden. Nur marginal günstiger war die mediane Überlebenszeit bei Patientinnen, die zwar vor Therapiebeginn keine CTCs im Blut hatten, aber nach zwei Jahren CTC-positiv waren.
10-Jahres-Update der BCIRG 006-Studie
Die 10-Jahres-Daten der legendären BCIRG 006-Studie, einer großen randomisierten Phase-III-Studie bei Patientinnen mit frühem HER2-positivem Mammakarzinom bestätigt das Anthrazyklin-freie TCH-Regime (Docetaxel, Carboplatin, Trastuzumab) als äquieffektiv zu der adjuvanten Behandlung mit den Anthrazyklin-haltigen AC-TH-Regimes (Doxorubicin/Cyclophosphamid gefolgt von Docetaxel/Trastuzumab). Beide Regimes waren seinerzeit mit dem AC-T-Regime ohne Trastuzumab (Kontrollarm) verglichen worden und diesem jeweils signifikant überlegen hinsichtlich krankheitsfreier und Gesamtüberlebenszeit.
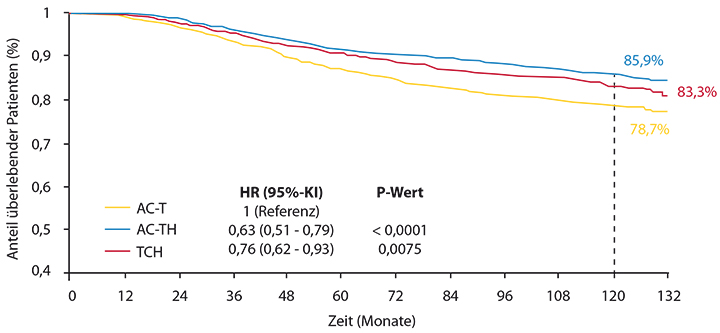
Die aktuelle Auswertung nach median gut zehn Jahren bestätigt dieses Ergebnis und zeigt, dass der numerische Unterschied zwischen den beiden Trastuzumab-haltigen Regimes zugunsten des Anthrazyklin-haltigen AC-TH-Regimes mit der Zeit weiter geschrumpft ist: Zum Auswertungszeitpunkt waren noch 74,6% (AC-TH: HR 0,72; p < 0,0001) bzw. 73,0% (TCH: HR 0,77; p = 0,0011) der Patientinnen ohne Rezidiv im Vergleich zu 67,9% im Kontrollarm ohne Trastuzumab; 85,9% (AC-TH: HR 0,63; p < 0,0001) bzw. 83,3% (TCH: HR 0,76; p = 0,0075) der Patientinnen waren zu diesem Zeitpunkt noch am Leben versus 78,7% im Kontrollarm (Abb. 4).
Dies bestätigte sich auch für die Patientinnen mit Lymphknotenbefall (N+), von denen nach median gut zehn Jahren noch 69,6% (AC-TH: HR 0,72; p < 0,001) bzw. 68,4% (TCH: HR 0,75; p = 0,0018) ohne Rezidiv waren (vs. 62,2% im Kontrollarm) sowie für jene mit mindestens vier befallenen Lymphknoten, von denen 62,9% (AC-TH: HR 0,71; p = 0,0039) bzw. 62,8% (TCH: HR 0,69; p = 0,0018) nach wie vor rezidivfrei waren im Vergleich zu 53,6% im Kontrollarm ohne Trastuzumab.
Das TCH-Regime war und ist auch im Langzeitverlauf insbesondere kardial deutlich besser verträglich als das AC-TH-Regime, sodass es als vollwertige Alternative zu den klassischen Anthrazyklin-haltigen Regimes bestätigt wurde, wie Dennis Slamon, Los Angeles, betonte. Insbesondere kardial vorbelastete Patientinnen sollten vorzugsweise adjuvant das TCH-Regime erhalten.
Kleine HER2-positive Karzinome im Zweifel adjuvant mit Trastuzumab behandeln
Die Notwendigkeit, Patientinnen mit sehr kleinem HER2-positivem Primärtumor ohne Lymphknotenbefall adjuvant mit einer anti-HER2-gerichteten Therapie zu behandeln, wird immer wieder diskutiert. Eine holländische Arbeitsgruppe untersuchte daher bei diesen Patientinnen (cT1a–c) im Rahmen einer Populations-basierten Kohorten-Studie die prognostische Bedeutung der adjuvanten Trastuzumab-Gabe. Die Daten der Pati-entinnen stammen aus dem niederländischen Krebsregister (2006–2012) und umfassen etwa 3.500 Patientinnen.
Die explorative Analyse zeigt nach einer medianen Nachbeobachtungszeit von 61 Monaten einen statistisch signifikanten Überlebensvorteil für die adjuvant mit Trastuzumab ± Chemotherapie behandelten Patientinnen mit einer relativen Risikoreduktion um 71% (HR 0,29; p < 0,001). Aufgeteilt nach Tumorstadium zeigte sich der signifikante Unterschied ab dem Tumorstadium T1b; für die allerdings sehr kleine Gruppe der T1a-Patientinnen ergab sich ebenfalls ein klarer, aber nicht signifikanter Vorteil zugunsten der adjuvanten Gabe von Trastuzumab. Analoge Daten zeigten sich für das Brustkrebs-spezifische Überleben (HR 0,41;
p < 0,001). Trotz zugestandener Limitationen der Untersuchung empfehlen die Autoren, die Daten mit der Patientin zu besprechen und individuell zu entscheiden.
ABCSG 18: Denosumab adjuvant reduziert das Rezidivrisiko
Die österreichische placebokontrollierte ABCSG18-Studie konnte zeigen, dass die adjuvante Gabe von Denosumab (60 mg alle sechs Monate) nicht nur die Frakturrate von postmenopausalen Patientinnen mit frühem HR-positivem Mammakarzinom statistisch signifikant senkt (ASCO 2015: p < 0,0001), sondern auch das krankheitsfreie Überleben (DFS) verbessert: Die Intent-to-treat (ITT)-Analyse zum DFS ergab eine relative Risikoreduktion durch die adjuvante Denosumab-Gabe um 18% (HR 0,82;
p = 0,051). Nach 84 Monaten ab Randomisation waren noch 83,5% der zusätzlich mit Denosumab behandelten Patientinnen ohne Rezidiv im Vergleich zu 80,4% im Kontrollarm (Abb. 5).
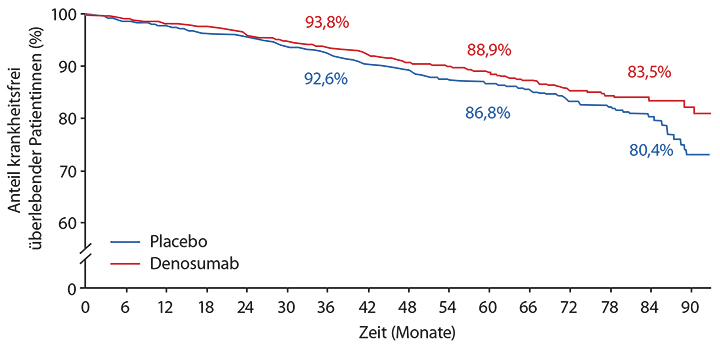
Insbesondere für Patientinnen mit größerem Primärtumor (≥ 2cm) zeigten sich statistisch signifikante Vorteile beim DFS (HR 0,663; p = 0,0171). Nach 84 Monaten ab Randomisation waren noch 80,3% dieser Frauen ohne Rezidiv, wenn sie adjuvant Denosumab erhalten hatten, aber nur noch 69,8% im Kontrollarm ohne Denosumab. Wichtig ist auch laut Michael Gnant, Wien, der die Ergebnisse vorstellte, dass unter Denosumab keine einzige Kiefer-Osteonekrose beobachtet wurde. Auch darüber hinaus wurde Denosumab gut vertragen. Gegenüber den Bisphosphonaten hat Denosumab außerdem den Vorteil der einfachen, subkutanen Applikation.
Laut Gnant geben die Ergebnisse eine klare Empfehlung für den adjuvanten Einsatz von Denosumab bei allen postmenopausalen Patientinnen mit frühem hormonsensiblem Mammakarzinom, die adjuvant einen Aromatasehemmer erhalten. Denosumab sollte laut Gnant unabhängig vom Knochenstatus dieser Patientinnen adjuvant eingesetzt werden.
Prävention mit Tamoxifen oder Anastrozol beim DCIS?
Die adjuvante Behandlung ist beim duktalen Carcinoma in situ (DCIS) zugleich eine präventive Maßnahme. Gleich zwei Studien weisen die präventive (adjuvante) Behandlung mit Tamoxifen bzw. dem Aromatasehemmer Anastrozol von postmenopausalen Patientinnen mit HR-positivem DCIS als gleichwertig aus. Beide Studien – die IBIS-II- und die NSABP B35-Studie – haben ein fast identisches Design. Die Ergebnisse der NSABP B35-Studie zur Rezidivrate wurde bereits 2014 auf dem SABCS vorgestellt und zeigten seinerzeit – bei allerdings niedriger Rezidivrate in beiden Armen – nach zehn Jahren Vorteile zugunsten des Aromatasehemmers (p = 0,03). Die aktuellen Daten zur Bewertung der Behandlung durch die Patientinnen selbst („Patient-reported Outcome“) zeigen unter Berücksichtigung des unterschiedlichen Nebenwirkungsspektrums keine signifikanten Unterschiede zwischen beiden Substanzen. Angesichts der in beiden Studienarmen sehr niedrigen Rezidivrate – nach zehn Jahren waren noch 93,5% bzw. 89,2% der Patientinnen ohne Rezidiv – empfehlen die Autoren, die Therapieentscheidung individuell in Abhängigkeit von dem zu erwartenden Nebenwirkungsprofil zu stellen.
Diese Aussage wird durch die aktuellen Daten der IBIS II-Studie gestützt: Hier liegt die Rezidivrate mit 7,4% im Anastrozol-Arm und 6,6% unter Tamoxifen nach zehn Jahren noch niedriger. Der numerische Unterschied (p = 0,49) spricht in diesem Fall für Tamoxifen. Zu beachten ist, dass 30% der Patientinnen in der IBIS II-Studie adjuvant nicht bestrahlt wurden. Angesichts der niedrigen Rezidivrate wird die Bedeutung der adjuvanten Bestrahlung relativiert. Die Autoren beider Studien sind sich einig, dass beide Substanzen – Tamoxifen bzw. Anastrozol – präventiv bei postmenopausalen Patientinnen mit HR-positivem DCIS eingesetzt werden können.
Lokoregionäre Therapie: Brusterhaltung versus Mastektomie
Die 10-Jahres-Daten einer holländischen Untersuchung bei mehr als 37.000 Patientinnen mit frühem Mammakarzinom (T1/2, N0-1) bestätigen die brusterhaltende Operation als Vorgehen der Wahl im Vergleich zur Mastektomie. Ausgewertet wurden Daten aus dem holländischen Krebsregister von Patientinnen, deren Erstdiagnose in den Jahren 2000–2004 gestellt wurde. Knapp 60% der Patientinnen waren brusterhaltend operiert worden. Diese waren in der Regel jünger und hatten kleinere bzw. besser differenzierte Karzinome als die mastektomierten Frauen. Keine der Patientinnen hatte eine neoadjuvante systemische Behandlung erhalten.
Die Auswertung ergab für die brusterhaltend operierten Patientinnen eine signifikant längere Gesamtüberlebenszeit (p < 0,001). Dies zeigte sich unabhängig vom Tumorstadium. In Deutschland wird seit Jahren die brusterhaltende Operation bevorzugt eingesetzt. Die Daten unterstreichen dieses Vorgehen und sind eine wichtige Argumentationshilfe im Gespräch mit Patientinnen, die eine Mastektomie einfordern, ohne dass diese klinisch notwendig erscheint.
Behandlung des metastasierten Mammakarzinoms
Finale Ergebnisse der THERESA-Studie
Die finalen Ergebnisse der randomisierten Phase-III-Studie THERESA bestätigen die hohe Wirksamkeit des Antikörper-Wirkstoff-Konjugats T-DM1 beim metastasierten und rezidivierten HER2-positivem Mammakarzinom. Die Patientinnen waren 2 : 1 randomisiert worden und hatten entweder T-DM1 oder eine etablierte Standardtherapie nach Wahl des behandelnden Arztes erhalten. Alle Patientinnen waren mit Taxanen plus Trastuzumab und Lapatinib vorbehandelt.
Median überlebten die Patientinnen im T-DM1-Arm 22,7 Monate versus 15,8 Monate im Kontrollarm, was einer relativen Reduktion des Sterberisikos um 32% entspricht (HR 0,68; p = 0,0007). Der Vorteil wird noch etwas deutlicher, wenn die Cross-over-Patientinnen aus der Analyse herausgerechnet werden (HR 0,52, p = 0,0002). Der absolute mediane Überlebensvorteil von fast sieben Monaten in einer fortgeschrittenen palliativen Therapiesituation bei mehrheitlich wiederholt rezidivierten Patientinnen ist sehr eindrucksvoll, so Hans Wildiers, Leuven, Belgien.
Birgit-Kristin Pohlmann

