CAR-T-Zellen: neue Spieler auf dem Feld der Immun-Zelltherapie
Immuntherapien sind en vogue!
Nach dem Siegeszug der 1984 mit einem Nobelpreis prämierten monoklonalen Antikörper, die die Möglichkeit des zielgerichteten molekularen Angriffs auf Krebszellen eröffneten, spielt aktuell die Musik in der Immun-Zelltherapie. Monoklonale Antikörper sind nämlich nicht in der Lage, per se Zellen zu zerstören. Sie sind bei der Elimination von Zielzellen auf andere Elemente des Immunsystems, beispielsweise auf das Komplementsystem oder Makrophagen, angewiesen. Auch ist die Effektivität von Antikörpern immer zeitlich begrenzt, da Antikörper alleine keine immunologische Gedächtnisfunktion aktivieren können. Die Immun-Zelltherapie hingegen vereint humorale und zelluläre Immunelemente und eröffnet neue Therapiemöglichkeiten im Kampf gegen maligne Erkrankungen.
Im Fokus stehen aktuell chimäre Antigenrezeptoren (CARs), die auf T-Zellen exprimiert werden. CARs kombinieren die Antiköper-Technologie mit der zytotoxischen Effektivität von T-Zellen und stellen hocheffektive und sehr spezifische immunologische Waffen dar.
Technische Details der CAR-Konstrukte
Zur Herstellung von CAR-T-Zellen wird die genetische Information für einen CAR mittels eines gentherapeutischen Vektors (viral oder nicht-viral) in T-Zellen eines Patienten eingebracht. Neben dem physiologischen T-Zell-Rezeptor (TCR) exprimiert die T-Zelle dadurch den künstlichen CAR. Dieser besteht aus vier Strukturelementen (Abb. 1): einer extrazellulären Domäne (1), in der die schwere und die leichte Kette des Antikörpers über einen Linker verbunden werden, und so das single chain variable fragment (scFv) bilden. Dies stellt den Antigen-spezifischen Teil des CARs dar. Die extrazelluläre Domäne ist über eine flexible Gelenks- (hinge, (2)) und eine Transmembran-Domäne (3) mit dem intrazellulären CAR-Segment (4) verbunden, das von der CD3ζ-Kette eines TCR gestellt wird. Letztere Domäne vermittelt bei Bindung des CAR an eine das entsprechende Antigen tragende Zielzelle eine Aktivierung der CAR-T-Zelle und leitet eine Immunantwort und letztendlich die Zerstörung der Zielzelle ein.
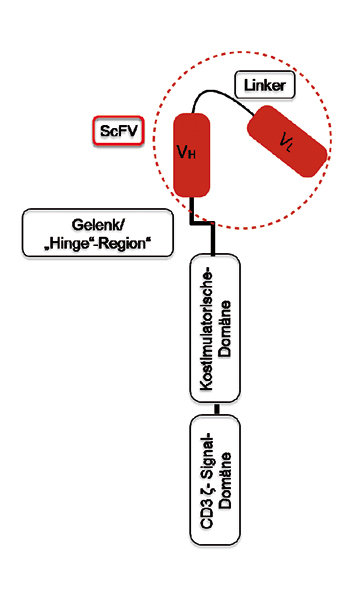
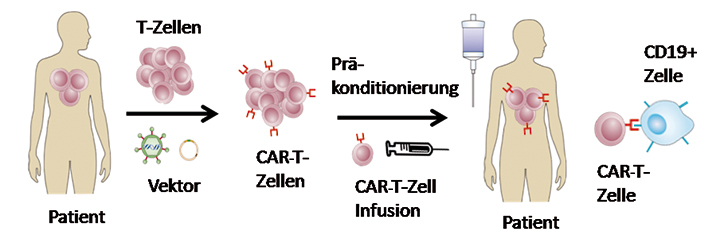
Im Unterschied zu physiologischen TCRs agieren CARs unabhängig vom gewebetypischen humanen Leukozyten-Antigen (HLA)-Profil. Dies ist von besonderer Bedeutung, da sich Tumorzellen üblicherweise gegenüber dem Immunsystem tarnen, indem sie die HLA-Molekülexpression auf ihrer Zelloberfläche reduzieren. CAR-T-Zellen können durch ihren HLA-unabhängigen Wirkmechanismus diese Tarnstrategie überwinden. Außerdem können CAR-T-Zellen nicht nur Proteine, sondern auch Kohlenhydrate, glykosylierte Proteine, oder Proteoglykane [1, 2] erkennen, wodurch das Repertoire potenzieller Tumorantigene deutlich erweitert wird. Der Ablauf einer gegen das CD19-Antigen gerichteten CAR-T-Zell-Therapie ist in Abb. 2 dargestellt.
Klinische Wirksamkeit der CAR-T-Zell-Therapie
Als besonders erfolgreich erweisen sich CAR-T-Zellen in der Behandlung refraktärer oder rezidivierter Erkrankungen des blutbildenden Systems. Das scFv-Modul wird dabei gegen CD19 als Antigen gerichtet. Dieses transmembrane Glykoprotein spielt eine wesentliche Rolle in der B-Zell-Entwicklung und findet sich – mit Ausnahme der hämatopoietischen Stammzelle – auf allen B-Lymphozyten. CD19 findet sich auch auf der Oberfläche von über 95% der malignen Zellen bei Patienten mit akuter lymphatischer Leukämie (ALL), chronischer lymphatischer Leukämie (CLL) oder Non-Hodgkin Lymphomen (NHL; [3]).
Bisher wurden 17 klinische Phase-I/II-Studien mit gegen CD19 gerichteten CAR-T-Zellen veröffentlicht. Insgesamt wurden 182 Patienten mit therapierefraktären und/oder rezidivierten CD19-positiven hämatologischen Erkrankungen behandelt, wobei 93 Patienten an einer ALL, 46 an einer CLL und 43 Patienten an einem NHL litten. Neun Studien analysierten CARs gegen ALL und beobachteten ein klinisches Ansprechen bei 76 Patienten (81%), wobei es sich bei 73 (78%) um komplette Remissionen (CR) handelte. Acht Studien beschäftigten sich mit CLL-Patienten und sahen ein Ansprechen bei 23 Patienten (50%), von denen zwölf (26%) eine CR erreichten. Ebenfalls 8 Studien untersuchten NHL-Patienten und berichteten über ein Ansprechen bei 17 Patienten (39,5%); acht dieser Remissionen (19%) waren CRs.
Caveats und Ausblick
Trotz der bemerkenswerten Ansprechraten ist die Therapie mit CAR-T-Zellen nicht ohne Nebenwirkungen: Alle bisher veröffentlichten Therapiestudien – außer der von Cruz et al. [4] durchgeführten – berichten über milde (Fieber, Schüttelfrost, Hypotension, Dyspnoe, Kopfschmerz und neurologische Auffälligkeiten) bis hin zu lebensbedrohlichen Nebenwirkungen (Nierenversagen, Krampfanfall, Kreislaufstillstand). Drei der insgesamt 182 mit CAR-T-Zellen behandelten Patienten starben, allerdings waren bei zwei der drei Patienten eine Influenza und Kreislaufversagen ursächlich [5, 6].
Die häufigste Nebenwirkung der CAR-T-Zell-Behandlung ist das Zytokin-Freisetzungs-Syndrom (Cytokine Release Syndrome, CRS). Dabei handelt es sich um einen nicht Antigen-spezifischen immunologischen Prozess, der sich als Folge der T-Zell-Aktivierung und des Abbaus maligner Zellen ergibt. In etwa 30% der Fälle ist das CRS schwer. Allerdings sind die Symptome mit Steroiden oder mit dem Anti-Interleukin-6-Antikörper Tocilizumab gut behandelbar [7]. Als weitere Nebenwirkung steht die Neurotoxizität, die bei 26–50% der mit CAR-T-Zellen behandelten Patienten auftritt, im Vordergrund. Der zugrundeliegende Mechanismus ist noch ungeklärt, allerdings ähneln die Symptome denen der Patienten, die mit dem gegen CD3 und CD19 gerichteten bispezifischen Antikörper Blinatumomab behandelt werden (Verwirrtheit, Enzephalopathie, Krämpfe, Tremor, Gangstörungen, Apraxie, Aphasie oder Halluzinationen). Bei allen betroffenen Patienten sistierten die Symptome spontan und waren vollständig rückläufig.
Weiterhin kann ein CD19-Verlust auf der Oberfläche maligner Zellen im Verlauf einer CAR-T-Zell-Behandlung auftreten. In 10% der mit CAR-T-Zellen behandelten ALL-Patienten wurde ein Rückfall der Erkrankung mit CD19-negativen Zellen beobachtet [7–9]. Daher werden nun CAR-Moleküle entwickelt, die sich gegen mehr als ein Antigen richten. Ansätze mit „Dual-CARs“, die neben CD19 zusätzliche Antigene erkennen, werden momentan erprobt.
Literatur
1 Dotti G et al. Fifteen years of gene therapy based on chimeric antigen receptors: "Are we nearly there yet?" Hum Gene Ther 2009; 20: 1229-39.
2. Westwood JA et al. Adoptive transfer of T cells modified with a humanized chimeric receptor gene inhibits growth of Lewis-Y-expressing tumors in mice. Proc Natl Acad Sci USA 2005; 102: 19051-6.
3. Suggs JL et al. Aberrant myeloid marker expression in precursor B-cell and T-cell leukemias. Exp Mol Pathol 2007; 83: 471-3.
4. Cruz CR et al. Infusion of donor-derived CD19-redirected virus-specific T cells for B-cell malignancies relapsed after allogeneic stem cell transplant: A phase 1 study. Blood 2013; 122: 2965-73.
5. Park JH, Brentjens RJ. Adoptive immunotherapy for B-cell malignancies with autologous chimeric antigen receptor modified tumor targeted T cells. Discov Med 2010; 9: 277-88.
6. Brentjens RJ et al. Safety and persistence of adoptively transferred autologous CD19-targeted T cells in patients with relapsed or chemotherapy refractory B-cell leukemias. Blood 2011; 118: 4817-28.
7. Grupp SA et al. Chimeric antigen receptor-modified T cells for acute lymphoid leukemia. N Engl J Med 2013; 368: 1509-18.
8. Lee DW et al. T cells expressing CD19 chimeric antigen receptors for acute lymphoblastic leukaemia in children and young adults: A phase 1 dose-escalation trial. Lancet 2015; 385: 517-28.
9. Maude SL et al. Chimeric antigen receptor T cells for sustained remissions in leukemia. N Engl J Med 2014; 371: 1507-17.

