Gastrointestinale Stromatumoren: Diagnostik und Therapie
Klaus Heißner, Clemens Hinterleitner, Klaus-Peter Kreißelmeier, Gellért Bakos, Hans-Georg Kopp
Gastrointestinale Stromatumoren (GIST) sind die häufigsten Tumoren mesenchymalen Ursprungs im Gastrointestinaltrakt. Vermutete man 1960 noch, dass sie ihren Ursprung in den glatten Muskelzellen haben, gelten heute die sogenannten Cajal-Zellen als Ausgangszellen [1–3]. Diese Schrittmacherzellen der Peristaltik liegen natürlicherweise im Plexus myentericus. Prädominante Lokalisation von GIST ist der Magen (60%), gefolgt vom Dünndarm (25%). Seltene Manifestationen können u. a. im Bereich von Kolon, Rektum, Ösophagus und Mesenterium liegen [4].
Pathognomonisch für > 95% aller GIST ist die immunhistochemisch nachweisbare Expression von KIT und DOG1. Zugleich liegen in 90% aller GIST aktivierende Mutationen der Tyrosinkinaserezeptoren PDGFR-A und C-KIT vor. Die molekulare Diagnostik mit dem Nachweis spezifischer Mutationen bietet Biomarker sowohl zur Abschätzung der Prognose als auch zur Therapiesteuerung.
Die vollständige Resektion ist die einzige kurative Therapieoption. Nach Einführung von Imatinib können auch in der metastasierten Situation Überlebenszeiten von bis zu fünf Jahren erreicht werden [5, 6]. Unter Verwendung neuerer Tyrosinkinaseinhibitoren (TKI) nach Imatinib-Versagen werden – leider nur für die Minderheit der Patienten – Überlebenszeiten von über zehn Jahren Realität [7]. Aufgrund der Seltenheit der Tumoren und der Komplexität der Diagnostik vor Therapieeinleitung sollten alle Patienten mit Verdacht auf bzw. einem histologisch gesicherten GIST zur Zweitmeinung an einem Sarkomzentrum vorgestellt werden. Die Therapie selbst kann in der Regel heimatnah und meistens ambulant durchgeführt werden.
Zu Diagnostik und Therapie der GIST erschien 2011 eine Leitlinie der Deutschen Gesellschaft für Hämatologie und Onkologie (DGHO) [8]. Für den europäischen Raum hat die European Society for Medical Oncology (ESMO) ihre Empfehlungen zu Diagnostik, Therapie und Follow-up von GIST zuletzt 2014 aktualisiert [9].
Epidemiologie und Risikofaktoren
Tumoren des Gastrointestinaltrakts (GI-Trakt) sind vorwiegend epithelialen Ursprungs. Während Magen- und kolorektale Karzinome zu den zehn häufigsten malignen Tumorerkrankungen in Deutschland gehören, ist die Inzidenz von Tumoren mesenchymalen Ursprungs dort mit ca. 1% sehr gering [10, 11]. Hiervon sind GIST die häufigste Entität. Sie machen ca. 5% aller Weichteilsarkome aus. In Europa liegt die jährliche Inzidenz von GIST um 10 pro 106 Einwohner [12]. Das mittlere Erkrankungsalter liegt zwischen 66 und 69 Jahren [13, 14]. Es gibt kein geschlechtsspezifisches Risiko [15]. Der größte Teil der GIST tritt sporadisch auf, nur eine Minderheit ist assoziiert mit hereditären Erkrankungen (z. B. Carney-Stratakis Syndrom, Neurofibromatose Typ1). Eine Ausnahme in jeder Hinsicht stellen pädiatrische GIST dar: Mädchen sind häufiger betroffen als Jungen, typisch sind multifokale GIST des Magens, C-KIT- und PDFGRA-Locus weisen keine Mutationen auf und Assoziationen mit Keimbahnmutationen von Succinatdehydrogenase-Isoenzymen werden zunehmend beschrieben.
Klinische Beschwerden, Biopsie
Beschwerden bei Erstdiagnose sind unspezifisch. Sie reichen von Dysphagie, Obstipation und rezidivierender Übelkeit mit Gewichtsverlust über Schmerzen bis hin zu gastrointestinalen Blutungen. In nahezu einem Viertel der Fälle werden GIST jedoch als Zufallsbefund bei Endoskopien, Operationen und bildgebender Diagnostik aufgrund anderer Grundleiden entdeckt.
Die histologische Sicherung mittels Biopsie ist bei Verdacht auf GIST aus zwei Gründen problematisch. Zum einen muss eine intraabdominelle Tumorzell-Aussaat verhindert werden. Damit erscheint die perkutane Punktion nur ausnahmsweise sinnvoll. Zum anderen gelingt es in einem signifikanten Anteil an Fällen nicht, die Diagnose über eine transmurale Feinnadelbiopsie im Rahmen einer Endoskopie zu sichern. Dies mag daran liegen, dass GIST von submukösen Schichten des Darmrohres ausgehen und außerdem zu extraluminalem Wachstum neigen. Somit sind auch relativ große Tumoren häufig von intakter Schleimhaut überzogen. Bei ca. 40% der Patienten wird daher die endgültige Diagnose erst nach vollständiger Exzision des Tumors gestellt [16]. Die präoperative histologische Sicherung eines CT-morphologisch GIST-typischen Tumors muss nicht erzwungen werden. Bei Entscheidung zur primären Resektion sollte diese jedoch unbedingt unter onkologischen Kautelen mit Vermeidung der intraoperativen Tumoreröffnung und ausreichendem Sicherheitsabstand von 1–2 cm erfolgen.
Histologie und Immunhistochemie
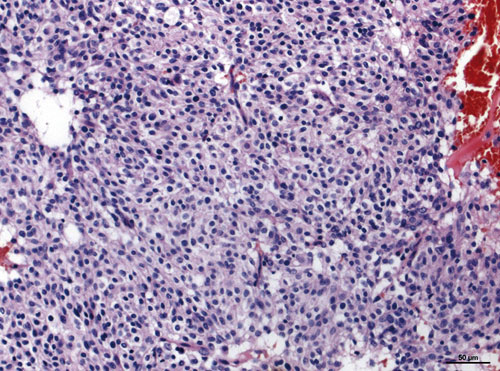
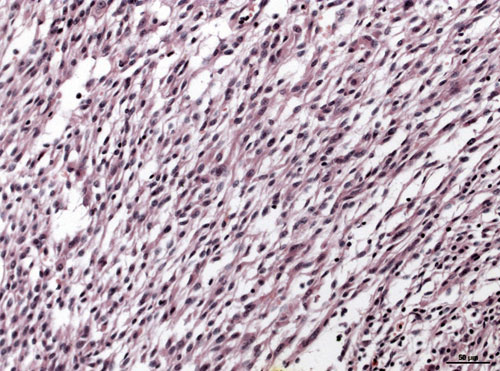
Da das mikroskopische Erscheinungsbild der GIST epitheloid, spindelzellig oder eine Mischung beider Formen sein kann, kommt ein breites Spektrum an Differenzialdiagnosen in Betracht. Abb. 1 und 2 illustrieren die beiden klassischen Erscheinungsformen. So können GIST lichtmikroskopisch u. a. mit Leiomyosarkomen, Schwannomen und Melanomen verwechselt werden.
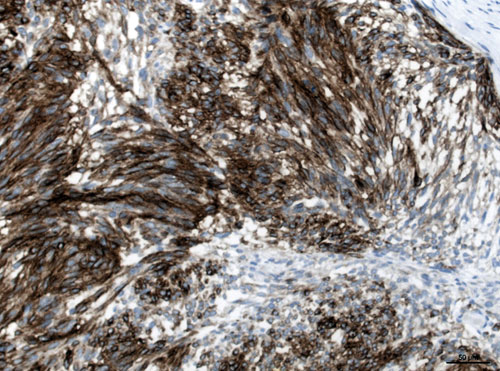
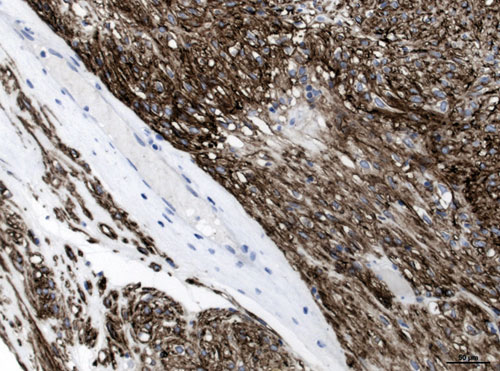
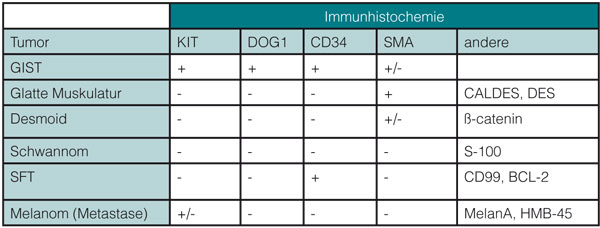
Deshalb ist heute die immunhistochemische Analyse obligat. Diese führt mit hoher Sensitivität und Spezifität zur Diagnose: In mehr als 95% aller GIST lässt sich die Expression von C-KIT (CD117) und DOG1 (Anoctamin = ANO1) nachweisen (Abb. 3, 4). Bei unklarem Befund kommen weitere Färbungen, u. a. mit CD34 (in ca. 70% positiv) und Desmin (typischerweise nicht exprimiert) zum Einsatz. Tab. 1 gibt einen Überblick über das immunhistochemische Profil von GIST sowie typische Differenzialdiagnosen.
Molekulare Diagnostik
Da GIST heute exzellent immunhistochemisch charakterisiert werden können, wird die molekulare Diagnostik in der klinischen Routine zur Diagnosestellung kaum benötigt. Bei allen Patienten, die primär nicht operabel sind oder mittels Resektion nicht geheilt werden, gehört die molekulare Charakterisierung aufgrund ihrer prädiktiven Wertigkeit jedoch zum Standard.
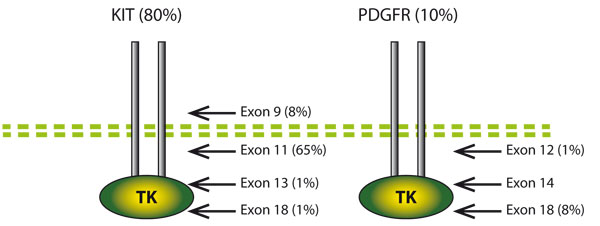
Spezifische Mutationen sind prognostisch wie therapeutisch relevant. So sind in ca. 80% aller GIST aktivierende Mutationen im C-KIT-Gen nachweisbar, am häufigsten in Exon 9 und Exon 11. In 10% aller GIST findet man Mutationen im PDGFRA-Gen, wobei am häufigsten Exon 18 betroffen ist. In den übrigen 10% aller GIST sind C-KIT- und PDFGFA-Loci unmutiert, der Begriff „Wildtyp-GIST“ wird für diese Fälle häufig verwendet. Die Gruppe der Wildtyp-GIST ist allerdings heterogen und splittert sich molekulardiagnostisch stark auf. Abb. 5 veranschaulicht schematisch die prozentuale Verteilung der häufigsten Mutationen.
Pathogenese
Besonders wichtig für Pathogenese und Therapie von GIST sind die beiden homologen Tyrosinkinase-Rezeptoren KIT und PDGFR-A. Physiologisch kommt es durch Bindung des spezifischen Liganden (Stammzellfaktor SCF bzw. Platelet-derived growth factor PDGF) zur Dimerisierung der Rezeptoren mit konsekutiver Autophosphorylierung der intrazellulären Kinasedomäne und Aktivierung intrazellulärer Signalwege. Die Liganden-Rezeptor-Interaktion wird u. a. für die Entwicklung von Melanozyten, Erythrozyten, Keimzellen, Mastzellen und auch von Cajal-Zellen benötigt [17]. Onkogene „gain of function“-Mutationen resultieren in einer Liganden-unabhängigen Kinaseaktivierung mit der Folge von beschleunigtem Zellwachstum und Apoptoseresistenz [18]. Seitdem dieser Pathomechanismus bekannt ist, wurden zahlreiche Tyrosinkinaseinhibitoren entwickelt. Unselektive Zytostatika haben keinen Stellenwert mehr. Damit sind die GIST ein Paradebeispiel moderner, zielgerichteter und individualisierter Krebstherapien (auf Basis der molekularpathologischen Charakterisierung, s. u.) .
Lokale Therapieverfahren bei GIST
Chirurgie
Die vollständige Resektion ist die einzige kurative Therapieoption bei GIST. Während weniger als 2 cm große Tumoren im Bereich des Magens häufig einen benignen Verlauf aufweisen und deswegen beobachtet werden können, sollte bei allen anderen Lokalisationen und > 2cm Größe reseziert werden [15, 19]. Der Goldstandard ist die offene Resektion mit einem Sicherheitsabstand von 1–2 cm unter Verzicht auf Dissektion nicht makroskopisch befallener Lymphknoten [20]. Häufig sind GIST von einer stark durchbluteten und vulnerablen Pseudokapsel umgeben. Intraoperativ darf der Tumor in situ nicht verletzt werden. Die Prognose verschlechtert sich dramatisch nach Kontamination des Operationsgebiets mit Tumorzellen [21]. Deshalb bleiben laparoskopische Operationsverfahren gut zugänglichen Lokalisationen und kleinen Tumoren vorbehalten. R1- und R2-resezierte GIST sollten immer einem Sarkomzentrum vorgestellt werden. Es ist hier eine erneute Operation vs. der unmittelbaren Einleitung einer Systemtherapie kritisch zu diskutieren. Ein standardisiertes Vorgehen ist international nicht etabliert. In jedem Fall besteht ein sehr hohes Rezidivrisiko.
Obwohl randomisierte Studien fehlen, gilt eine neoadjuvante Therapie mit Imatinib als international akzeptierter Standard, wenn primär aufgrund ihrer Größe und/oder Lokalisation nicht resektable Tumoren als sekundär resektabel eingeschätzt werden [22, 23]. Ein derartiges Konzept setzt entsprechende molekularpathologische Untersuchungen voraus. Da es sich aber in jedem Fall um einen „off-label-use“ von Imatinib handelt, empfiehlt es sich in diesem Fall immer, den Patienten an einem Sarkomzentrum vorzustellen. Üblicherweise wird sechs bis zwölf Monate vor Resektion therapiert. Evidenz-basierte Leitlinien zur perioperativen Gabe von Imatinib existieren nicht. Aufgrund der fehlenden Gefahr von Blutungen oder Wundheilungsstörungen wird jedoch empfohlen, Imatinib perioperativ ohne Pause einzunehmen [9].
Strahlentherapie
GIST gelten historisch als relativ strahlenresistent. Eine definitive Radiotherapie ist aufgrund der exzellenten Ergebnisse der Resektion daher nie getestet worden. Metastasierte GIST sind per definitionem Systemerkrankungen, sodass die Strahlentherapie nur in Ausnahmefällen supportiv zur Symptomkontrolle eingesetzt wird [24].
Systemische Therapien bei GIST
Indikation zur Sytemtherapie
Bei allen primär metastasierten und lokal inoperablen GIST besteht prinzipiell genauso die Indikation zur Einleitung einer Systemtherapie wie bei intraoperativ eröffneten bzw. R1/R2-resezierten Tumoren.
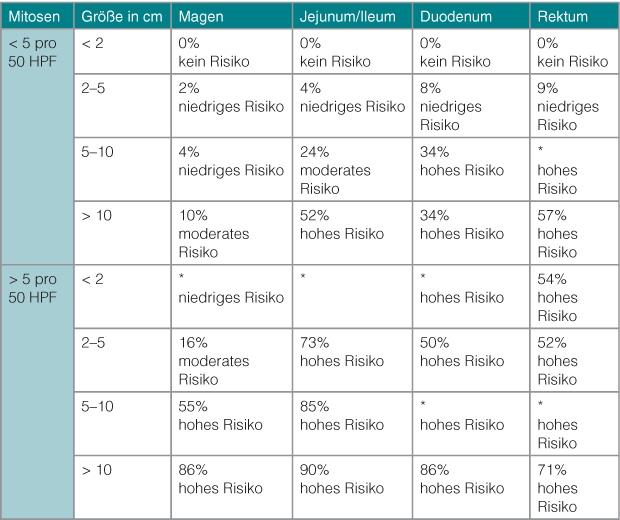
Die Indikationsstellung zur Einleitung einer adjuvanten Therapie nach R0-Resektion ist dagegen auch heute noch eine Herausforderung. Entscheidend ist es, das Risiko eines Rezidivs möglichst sicher abschätzen zu können. Als wichtigste unabhängige Faktoren wurden identifiziert: Lokalisation, Größe und Mitose-Aktivität des Primarius. Allgemein kann man feststellen, dass GIST des Magens eine geringere Rezidivrate aufweisen als diejenigen anderer Lokalisationen. Publiziert sind Risikoklassifikationen des National Institutes of Health [25] mit deren Aktualisierung 2008 [26], sowie des Armed Forces Institute of Pathology [21]. In der Leitlinie der DGHO wird die Risikostratifizierung nach Miettinen angeführt [21]. Hierbei handelt es sich um die wissenschaftliche Bewertung des größten publizierten Patientenkollektivs. Tab. 2 gibt einen Überblick über das Rezidivrisiko. Allen Patienten mit mittlerem und hohem Risiko für ein Rezidiv sollte man eine adjuvante Systemtherapie anbieten [15, 19, 27]. Online verfügbare und wissenschaftlich validierte Nomogramme (z. B.: nomograms.mskcc.org/GastroIntestinal/GastroIntestinalStromalTumor.aspx) sind für einen schnellen Überblick zu empfehlen.
Erstlinien-Systemtherapie adjuvant
Die derzeit alternativlose Erstlinientherapie besteht aus Imatinib, einem TKI mit Aktivität gegen u..a. die Tyrosinkinaserezeptoren C-KIT, PDGFRA und ABL. Imatinib bindet an die ATP-Bindungsstelle der entsprechenden Rezeptoren, blockiert diese kompetitiv, hemmt so die Signalkaskade, die die dauernde Proliferation provoziert und induziert die Apoptose in der Zielzelle. Imatinib ist seit Mai 2009 für die adjuvante Therapie des GIST in Europa zugelassen. In einer Therapiestudie wurde an 713 Patienten randomisiert der adjuvante Einsatz von Imatinib gegen Placebo getestet [28]. Auch wenn sich das Gesamtüberleben in den beiden Armen nicht unterschied, zeigte sich unter Imatinib ein signifikant längeres rezidivfreies Überleben nach einem Jahr (98% vs. 83%; p < 0,001). In einer Folgestudie zeigte sich zudem unter einer dreijährigen Therapie ein signifikant längeres progressionsfreies (66% vs. 48%) wie auch Gesamtüberleben (92% vs. 82%) nach fünf Jahren [29].
Ist der GIST unter der Therapie mit Imatinib progredient, ist zunächst eine schrittweise Steigerung der Dosis auf 800 mg/d gerechtfertigt. Bei ca. jedem dritten Patienten kann man so erneut ein Ansprechen erreichen [30]. Der primäre Einsatz von 800 mg vs. 400 mg Imatinib verlängert die progressionsfreie Zeit in einer retrospektiven Auswertung nur bei Patienten mit C-KIT-Exon-9-Mutation [31]. Deshalb wird heute trotz fehlender prospektiver Daten bei diesen Patienten primär die Einnahme der doppelten Standarddosis empfohlen [32].
Molekulargenetisch lässt sich eine kleine Gruppe von GIST-Patienten mit einer Punktmutation im PDGFRA-Gen (D842V) identifizieren, die bei relativer Imatinib-Resistenz eine schlechtere Prognose hat. PDGFRA-D842V-mutierte GIST zeigten sich in kleinen Fallserien vollständig resistent gegenüber Imatinib [33]. Diese Patienten sollten immer einem Sarkomzentrum zum Einschluss in Studien vorgestellt werden. Die optimale Erstlinientherapie nicht SDH-mutierter Wildtyp-GIST bleibt Gegenstand der Diskussion und sollte interdisziplinär am Sarkomzentrum unter Berücksichtigung weiterführender molekularer Diagnostik festgelegt werden.
Systemtherapien ab der Zweitlinie
Der Multi-TKI Sunitinib wurde in einer 2006 publizierten Studie nach Therapieversagen von Imatinib randomisiert gegen Placebo getestet [34]. Die Verlängerung der medianen Zeit bis zum Progress von 1,5 auf 6,3 Monate war hoch signifikant und führte zur Zulassung. Erst seit Juli 2014 ist auch Regorafenib auf Grundlage der GRID-Studie nach Versagen von Imatinib und Sunitinib in Europa zugelassen [35]. Es handelt sich um einen Multi-TKI mit Aktivität gegen u. a. C-KIT, RET, BRAF und VEGFR1–3 [36]. Die mediane Zeit bis zum Progress war durch den Einsatz von Regorafenib gegenüber Placebo hochsignifikant von 0,9 auf 4,8 Monate verlängert.
Weitere Optionen in der Systemtherapie
Neben den zugelassenen TKI Imatinib, Sunitinib und Regorafenib sind weitere TKI effektiv gegen GIST einsetzbar. Entsprechende Therapiestudien rekrutieren weltweit. Mit Masitinib befindet sich ein neuer Kandidat zum Einsatz in der ersten oder zweiten Therapielinie sowie im adjuvanten Setting europaweit in der klinischen Testung. Bereits publizierte Daten berichten über mediane Überlebenszeiten von 41 Monaten in der First-line-Therapie in einem leider sehr kleinen Kollektiv von Patienten mit metastasierten GIST [37]. Durch den Einsatz zielgerichteter Substanzen gegen Komponenten der den Tyrosinkinase-Rezeptoren nachgeschalteten intrazellulären Signalwege erhofft man sich in Zukunft, die Imatinib-Resistenz überwinden zu können [38]. Derzeit können jedoch weder die verfügbaren noch die in der Pipeline befindlichen Medikamente den nicht resektablen GIST heilen.
Literatur
1. Martin JF et al. [Intramural myoid tumors of the stomach. Microscopic considerations on 6 cases]. Ann Anat Pathol (Paris) 1960; 5: 484-97.
2. Hirota S et al. Gain-of-function mutations of c-kit in human gastrointestinal stromal tumors. Science 1998; 279: 577-80.
3. Kindblom LG et al. Gastrointestinal pacemaker cell tumor (GIPACT): Gastrointestinal stromal tumors show phenotypic characteristics of the interstitial cells of Cajal. Am J Pathol 1998; 152: 1259-69.
4. Corless CL et al. Gastrointestinal stromal tumours: Origin and molecular oncology. Nat Rev Cancer 2011; 11: 865-78.
5. Joensuu H et al. Effect of the tyrosine kinase inhibitor STI571 in a patient with a metastatic gastrointestinal stromal tumor. N Engl J Med 2001; 344: 1052-6.
6. Blanke CD et al. Long-term results from a randomized phase II trial of standard- versus higher-dose imatinib mesylate for patients with unresectable or metastatic gastrointestinal stromal tumors expressing KIT. J Clin Oncol 2008; 26: 620-5.
7. Demetri G et al. Long-term disease control of advanced gastrointestinal stromal tumors (GIST) with imatinib (IM): 10-year outcomes from SWOG phase III intergroup trial S0033. J Clin Oncol 2014; 32 (15S): 670s (ASCO 2014, Abstract #10508).
8. http://www.dgho.de/informationen/leitlinien.
9. Joensuu H et al. Soluble syndecan-1 and serum basic fibroblast growth factor are new prognostic factors in lung cancer. Cancer Res 2002; 62: 5210-7.
10. Miettinen M et al. Gastrointestinal stromal tumors: Recent advances in understanding of their biology. Hum Pathol 1999; 30: 1213-20.
11. http://www.rki.de/Krebs.
12. Ducimetiere F et al. Incidence of sarcoma histotypes and molecular subtypes in a prospective epidemiological study with central pathology review and molecular testing. PLoS One 2011; 6: e20294.
13. Nilsson B et al. Gastrointestinal stromal tumors: The incidence, prevalence, clinical course, and prognostication in the preimatinib mesylate era - a population-based study in western Sweden. Cancer 2005; 103: 821-9.
14. Tryggvason G et al. Gastrointestinal stromal tumors in Iceland, 1990-2003: The icelandic GIST study, a population-based incidence and pathologic risk stratification study. Int J Cancer 2005; 117: 289-93.
15. https://www.dgho-onkopedia.de/de/onkopedia/leitlinien. Gastrointestinale Stromatumore (GIST).
16. Akahoshi K et al. Preoperative diagnosis of gastrointestinal stromal tumor by endoscopic ultrasound-guided fine needle aspiration. World J Gastroenterol 2007; 13: 2077-82.
17. Greenson JK. Gastrointestinal stromal tumors and other mesenchymal lesions of the gut. Mod Pathol 2003; 16: 366-75.
18. Heißner K, Kopp HG. Therapie gastrointestinaler Stromatumoren. Tumor Diagnostik und Therapie 2014; 35: 268-73.
19. http://www.nccn.org/professionals/physician_gls/pdf/sarcoma.pdf.
20. Joensuu H et al.. Gastrointestinal stromal tumour. Lancet 2013; 382: 973-83.
21. Miettinen M, Lasota J. Gastrointestinal stromal tumors: Pathology and prognosis at different sites. Semin Diagn Pathol 2006; 23: 70-83.
22. Rutkowski P et al. Neoadjuvant imatinib in locally advanced gastrointestinal stromal tumors (GIST): The EORTC STBSG experience. Ann Surg Oncol 2013; 20: 2937-43.
23. Girotti P et al. [Gastrointestinal stromal tumours bigger than 20 cm: Experience with imatinib chemotherapy in neoadjuvant intention]. Z Gastroenterol 2014; 52: 50-4.
24. Knowlton CA et al. Radiotherapy in the treatment of gastrointestinal stromal tumor. Rare Tumors 2011; 3: e35.
25. Fletcher CD et al. Diagnosis of gastrointestinal stromal tumors: A consensus approach. Hum Pathol 2002; 33: 459-65.
26. Joensuu H. Risk stratification of patients diagnosed with gastrointestinal stromal tumor. Hum Pathol 2008; 39: 1411-9.
27. ESMO/European Sarcoma Network Working Group. Gastrointestinal stromal tumors: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Ann Oncol 2012; 23 (Suppl 7): vii49-55.
28. Dematteo RP et al. Adjuvant imatinib mesylate after resection of localised, primary gastrointestinal stromal tumour: A randomised, double-blind, placebo-controlled trial. Lancet 2009; 373: 1097-104.
29. Joensuu H et al. One vs three years of adjuvant imatinib for operable gastrointestinal stromal tumor: A randomized trial. JAMA 2012; 307: 1265-72.
30. Hislop J et al. Systematic review of escalated imatinib doses compared with sunitinib or best supportive care, for the treatment of people with unresectable/metastatic gastrointestinal stromal tumours whose disease has progressed on the standard imatinib dose. J Gastrointest Cancer 2012; 43: 168-76.
31. Gastrointestinal Stromal Tumor Meta-Analysis Group (MetaGIST). Comparison of two doses of imatinib for the treatment of unresectable or metastatic gastrointestinal stromal tumors: a meta-analysis of 1,640 patients. J Clin Oncol 2010; 28: 1247-53.
32. Debiec-Rychter M et al. KIT mutations and dose selection for imatinib in patients with advanced gastrointestinal stromal tumours. Eur J Cancer 2006; 42: 1093-103.
33. Cassier PA et al. Outcome of patients with platelet-derived growth factor receptor alpha-mutated gastrointestinal stromal tumors in the tyrosine kinase inhibitor era. Clin Cancer Res 2012; 18: 4458-64.
34. Demetri GD et al. Efficacy and safety of sunitinib in patients with advanced gastrointestinal stromal tumour after failure of imatinib: A randomised controlled trial. Lancet 2006; 368: 1329-38.
35. Demetri GD et al. Efficacy and safety of regorafenib for advanced gastrointestinal stromal tumours after failure of imatinib and sunitinib (GRID): An international, multicentre, randomised, placebo-controlled, phase 3 trial. Lancet 2013; 381: 295-302.
36. Wilhelm SM et al. Regorafenib (BAY 73-4506): A new oral multikinase inhibitor of angiogenic, stromal and oncogenic receptor tyrosine kinases with potent preclinical antitumor activity. Int J Cancer 2011; 129: 245-55.
37. Le Cesne A et al. Phase II study of oral masitinib mesilate in imatinib-naive patients with locally advanced or metastatic gastro-intestinal stromal tumour (GIST). Eur J Cancer 2010; 46: 1344-51.
38. Serrano C, George S. Recent advances in the treatment of gastrointestinal stromal tumors. Ther Adv Med Oncol 2014; 6: 115-27.
39. Bareck E et al. Gastrointestinal stromal tumors: Diagnosis, therapy and follow-up care in Austria. Wien Med Wochenschr 2013; 163: 137-52.
40. Corless CL. Gastrointestinal stromal tumors: What do we know now? Mod Pathol 2014; 27 Suppl 1: S1-16.

Prof. Dr. med. Hans-Georg Kopp
Zentrum für Weichteilsarkome, GIST und Knochentumoren; Südwestdeutsches Tumorzentrum Comprehensive Cancer Center (CCC) Tübingen
Otfried-Müller-Str. 10, 72076 Tübingen
+49 7071 29 8 72 89
+49 7071 29 43 99
hans-georg.kopp[at]med.uni-tuebingen[dot]de

